Neue Methode zur Erfolgsabschätzung bei Lungenkrebs-Immuntherapie
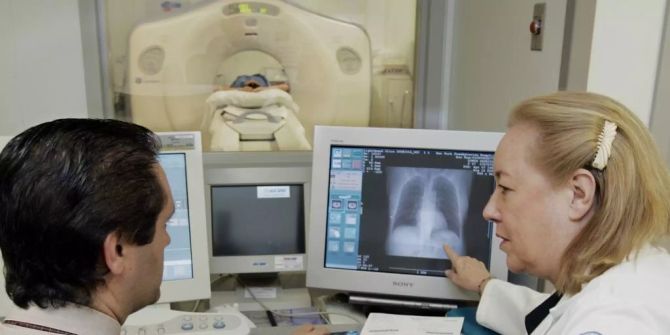
In Immuntherapien bei Lungenkrebs werden grosse Hoffnung gesetzt - speziell bei Patienten mit Mutationen im KRAS Gen, für die es nur wenige Behandlungsmöglichkeiten gibt. Doch während einige Patienten auf die Behandlung mit Immuncheckpoint-Inhibitoren gut ansprechen, ist sie bei anderen wirkungslos.
Das Wichtigste in Kürze
- Wiener Forscher berichten nun im Fachjournal «Science Translational Medicine» über einen Marker, der helfen könnte, den Erfolg dieser Therapieform bei Lungenkrebs abzuschätzen.
Tumorzellen mit KRAS-Mutation entstehen häufig in chronisch entzündeten Lungen, besonders bei starken Rauchern. Ein Forscherteam um Herwig Moll vom Zentrum für Physiologie und Pharmakologie der Medizinischen Universität Wien konnte nun zeigen, dass diese bösartigen Zellen häufig das stark entzündungshemmende Protein A20 nur in geringen Mengen bilden und die Lebenserwartung der Patienten in direkter Beziehung mit der Produktion dieses Proteins steht.
«Sowohl beim Menschen als auch im Tiermodell führt der Verlust von A20 zu einer Verringerung der Tumor-Immunüberwachung. Tumorzellen mit geringen Mengen an A20 können sich der Erkennung durch das körpereigene Immunsystem entziehen», erklärte Moll in einer Mitteilung. Die Folge sei ein deutlich schnelleres Tumorwachstum.
Die Forscher haben aber nicht nur den bisher unbekannten Tumorsuppressor A20 untersucht, sondern auch die genetischen Veränderungen, die als Konsequenz der geringen A20-Level entstehen. Aus der Kombination geringer A20-Level und den dadurch verursachten genetischen Konsequenzen könne man Hinweise bekommen, ob ein Patient oder eine Patientin gut auf die Immuntherapie anspricht, erklärte Co-Autor Emilio Casanova gegenüber der Nachrichtenagentur APA.
Hintergrund ist, dass Patienten mit wenig A20 nur wenige tumorbekämpfende Immunzellen aufweisen. Daher wird im fortgeschrittenen Stadium auch nur wenig vom wichtigen Immuncheckpoint-Molekül PD-L1 gebildet. Das könnte dazu führen, dass diese Patienten von einer gegen PD-L1 gerichteten Immuntherapien ausgeschlossen werden. Denn die Stärke der Bildung dieses Moleküls gilt derzeit als Entscheidungshilfe, ob eine Immuntherapie in Frage kommt.
Basierend auf diese Resultaten und verfügbaren Daten von Melanom-Patienten sind die Forscher überzeugt, dass sie mit Lungenkrebs-Patienten mit niedrigem A20 eine Gruppe identifiziert haben, die trotz geringem PD-L1-Level von der Immuntherapie profitieren würde. Die Wissenschaftler wollen nun herausfinden, ob man die Bildung von A20 in den Tumorzellen gezielt manipulieren kann, um die Wirkung von Immuntherapien zu verstärken.
*Fachpublikationslink http://dx.doi.org/10.1126/scitranslmed.abc3911)